前回の記事でも紹介したように、ランゲルハンス細胞組織球症(LCH)は非常にまれな病気です。小さなこどもたちによくみられ、診断のむずかしさや、治ったあとの「晩期合併症」と呼ばれる症状が問題となることがあります。
LCHの治療においてまずポイントになるのは、正しい診断を下すことです。一方、LCHは珍しい病気であることに加え、非常にさまざまな症状が出ます。そのため、診断には長い時間を要することもあるようです。
本記事では前回に引き続き、国立成育医療研究センター 小児がんセンターの塩田曜子先生に、LCHの診断について解説していただきました。(いしゃまち編集部)
1.まれな病気。そして、症状も多彩
とてもまれな病気「ランゲルハンス細胞組織球症(LCH)」は、体のあらゆる場所に病変を生じます。そのため、LCHの症状は部位によっていろいろです。
赤ちゃんや小さなこどもたちには皮疹や中耳炎が続いたり、少し熱が出たりします。ちょっとした風邪かな、と家族もクリニックの医師も思い込んでしまいます。
少し大きな小中学生では頭のこぶのほか、背中や四肢などの骨の痛みがでます。活発に運動しているので、ぶつけたかな、筋肉痛かな、などと様子を見てしまいます。
成人では空咳が続き、風邪が長引いているのかな、と気にせず過ごしてしまいます。同じLCHという病気なのに、あまりに症状が多彩ですし、医者も滅多に診る機会のないまれな病気のため、よくわからないまましばらく様子を見てしまうことが多々あります。
どの症状も、原因は異常になったランゲルハンス細胞(LCH細胞)の増殖によるので、診断さえ決まればすぐに治療に結び付けることができます。しかし、同じLCHでも症状が多彩なために、患者さんはさまざまな診療科を受診することとなります。一人の患者さんに次々にいろいろな症状が出てきた時も、新たな症状ごとに受診先を変えていきます。
小児科医は、なるべく全身を診察するようトレーニングを受けてはいますが、それでも塗り薬でよくならない皮疹は皮膚科へ、繰り返す中耳炎や外耳道炎は耳鼻科へ、と紹介していきます。紹介を受けた医師のほうも、専門分野に関わる体の部位しか診察せず、全ての症状を総合的に診療する場面がないのです。
このように、多くの医師が関わりながらも、数か月から半年、長い例では数年間など、LCHの診断に至るまでにかなりの時間がかかってしまうことがあるのです。
2.診断の方法
1)病理組織診断
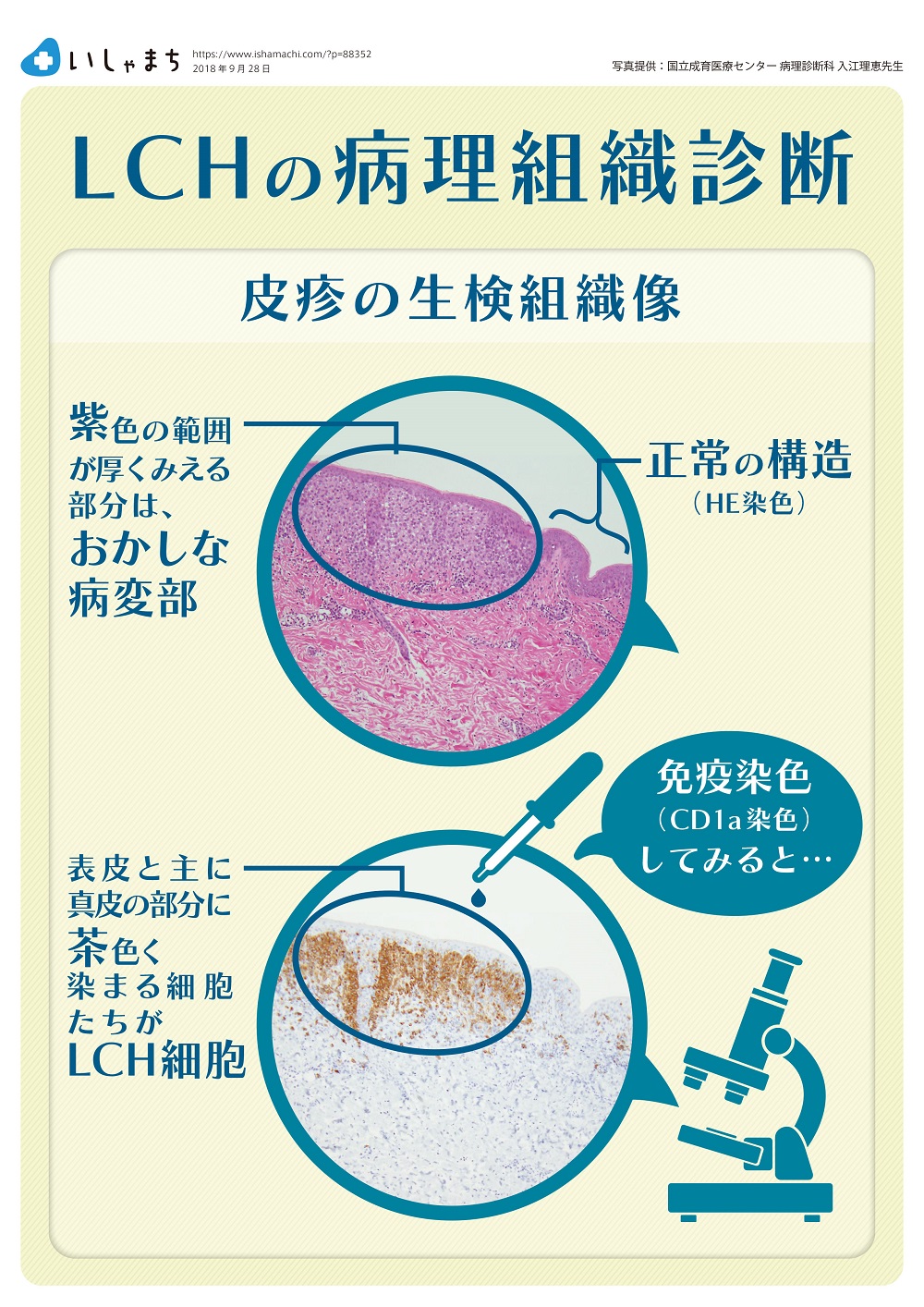
病変部の組織にLCH細胞が増えている状態を証明することによりLCHと診断します。
そのためには、局所麻酔または全身麻酔で病変の一部を採取する「生検(バイオプシー)」という小手術を行い、病理学的に詳しく評価をします。皮膚ならパンチバイオプシーという方法で、皮疹をひとつずつ採取します。
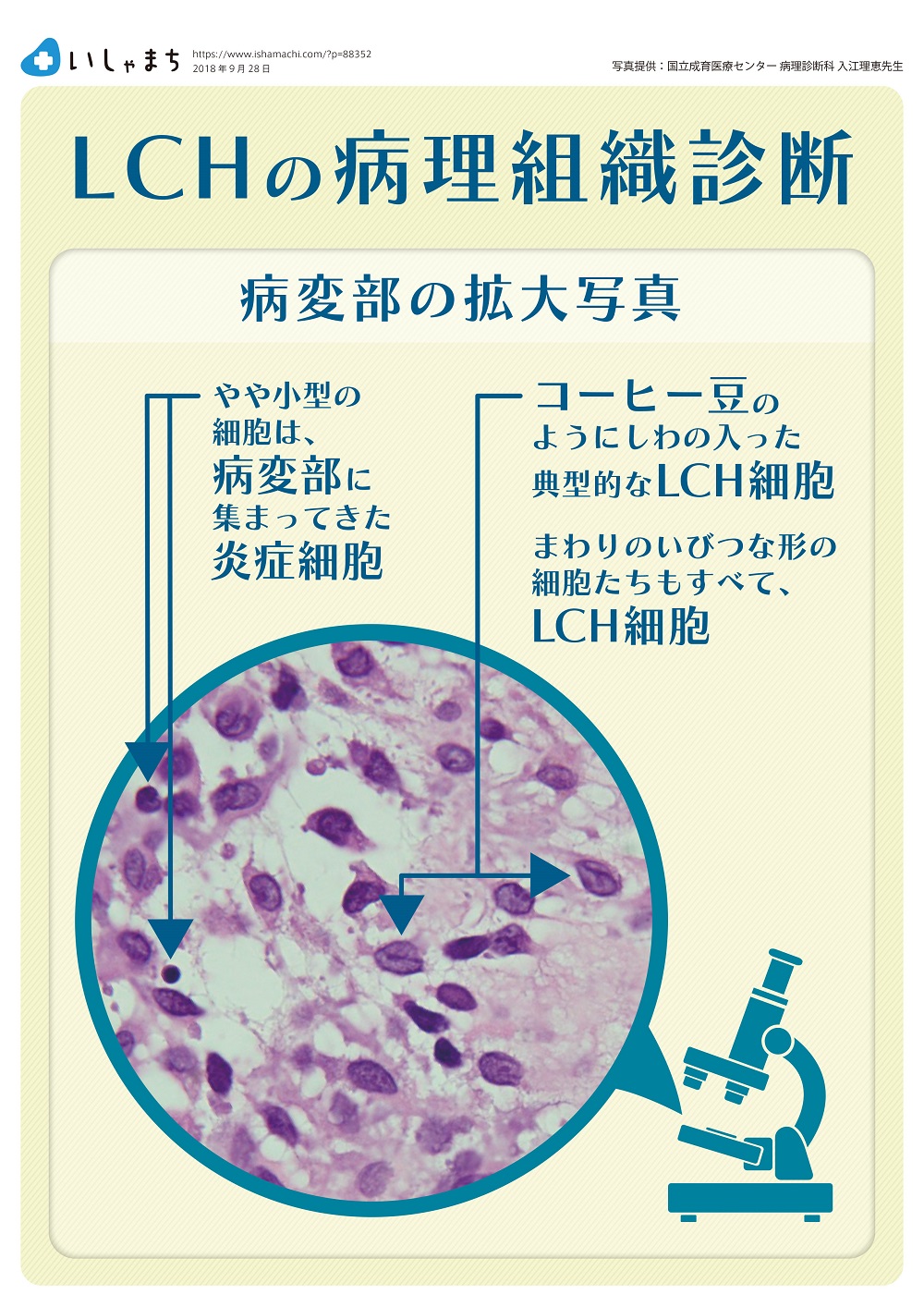
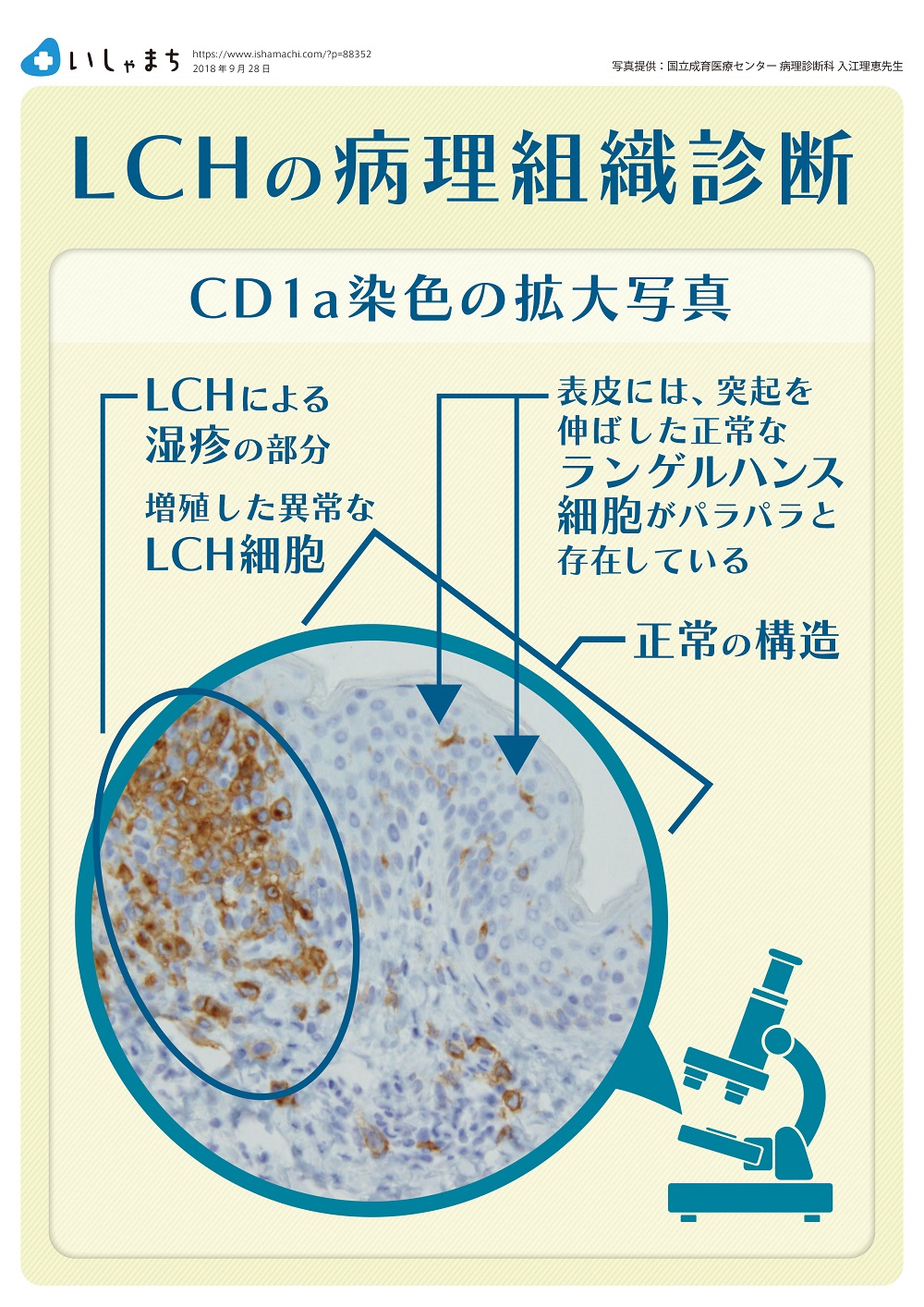
顕微鏡で見ると、「ランゲルハンス細胞」という名前の正常な樹状細胞は、周囲に枝を伸ばすように突起を出した形をしており、体に侵入してくる病原体を監視しています。人の体の中で外界と接している皮膚のほか、気道や消化管などに存在しています。一方、病気になったLCH細胞には突起はなく、丸っこくて、核にはくびれやしわなどがあり(コーヒー豆様と表現されます)、正常なランゲルハンス細胞とはまったく形が異なります。
LCHの病変部には、この異常な形をした組織球がとてもたくさん増えている様子が観察できます。免疫染色という方法を用いると、これらの細胞はランゲルハンス細胞に特徴的なCD1aやランゲリン(CD207)という染色が陽性となり、これによってLCH細胞の増殖が証明されます。同時にリンパ球や好中球、マクロファージ、好酸球など、炎症を担当する細胞も多く集まってきています。また、骨を溶かすはたらきを持つ破骨細胞様多核巨細胞という細胞も観察されます。これらは、LCHにとても特徴的な所見です。
LCHの診断がむずかしい理由
LCHの診断にとても時間がかかってしまうことの理由として、疾患がとてもまれであること、症状が多彩であることに加え、病変部の組織は必ずしもきれいに切り取れるような腫瘍ではないこと、病変が小さ過ぎて組織が採取しにくい場合があること、などが挙げられます。
外科医が、「病変と思われる部分の一部を採取しようとしたが、軟らかいグズグズした組織しか採れず、きちんとしたかたまりとして切除できなかった」と表現するように、病変部は炎症、壊死、出血といった所見が主体のことが多々あります。
「組織の採取は試みたのだけど、炎症がおきていただけで、“非特異的炎症(どんな原因でも起こるただのありふれた炎症所見)”という病理診断となった。抗生剤を使用したら、炎症反応の数値は少し改善したので、何か感染がおきていたのかもしれない」という話をよく聞きます。
それでも、その大切な組織標本をよくよく調べると、「コーヒー豆のようにみえる異常な形の組織球がごく一部にみつかる」のです。
そして、CD1aまたはランゲリンが染まれば、LCH細胞であると証明され、LCHと診断が確定します。
このように、たくさんの医者の目で患者さんを診ていながらも、とてもまれな疾患ゆえに、正確な判断がつかないということがよくあるのです。
また、病変組織がとても小さすぎて、生検を行うには機能を損なう(周囲の正常な重要臓器を傷つけてしまう)リスクがある、という場合があります。たとえば、「頸椎にわずかに軟部腫瘤をともなう骨破壊を認める」、「尿崩症の症状で発症し、下垂体茎が少しだけ腫脹している」、といった例が挙げられます。
主治医のほか、脳神経外科や整形外科、放射線科などの専門医と、手術の適応(今、手術すべきか)と方法(どうしたら安全に確実に組織を採取できるか)についてよく相談することが必要です。
2)血液検査
LCH細胞と周囲の炎症細胞の間では、サイトカインと呼ばれる物質による情報のやりとりが異常に活発に行われています。その結果、病変部位では高度の炎症が引き起こされています。
それを反映して、血液検査では、炎症をあらわすCRP、赤沈という数値のほか、サイトカインを受け取る受容体のひとつ「可溶性IL-2レセプター」(リンパ球の活動性が上がっていることを示す)が高値の傾向となる例があります。
一方で、たくさん病変があっても、これらが全く病勢の指標とならない例も多くみられます。たくさんの病変があるにもかかわらず可溶性IL-2レセプターが低い人もいれば、LCHは治ったのに値が高いままの人もいるのです。そのため、これらの数値にあまり惑わされることなく、実際の症状や画像所見をもとに治療効果判定をしていきます。
3)画像検査
診断の初期の段階で、どこにどのような病変ができているのか、画像検査を行って体じゅうをよく調べ、病型分類と適切な治療へと結び付けていきます。
主に行われる方法としては、全身骨レントゲン、CT、MRI、骨シンチグラム、腹部エコーが挙げられ、最近ではPET-CTも用いられることがあります。
CTでは、頭蓋底や側頭骨などの複雑な形状の骨の評価を詳しく行うことができます。
中枢神経病変の評価としては、頭部MRI(単純および造影)が適しており、内分泌ホルモン分泌に関わる視床下部-下垂体茎-下垂体の細かな所見や、小脳や大脳の変性病変の有無について、診断時に評価しておくことが重要です。また、治療が終了したあとにも、長期フォローアップとして、定期的に頭部MRI検査を行っておくことも推奨されています。
しかし、LCHはまれな病気のために、画像を撮影しても判断に迷うこともあります。そのような場合、LCHの評価に慣れた専門施設に画像評価の相談をすることもできます。将来的には、画像診断技術の進歩によって、もっと簡単にLCH病変を探したり、治療効果を正確に評価したりできる時代となることが期待されます。
4)遺伝子検査
最近の遺伝子解析技術の進歩によって、病変部のLCH細胞を解析すると、約半数の症例において、細胞の分化・増殖に関わるBRAF-V600Eという遺伝子の変異がみられることが2010年に報告されました。これを契機に、LCHに関する遺伝子異常についての解析をもとに、病気の原因と新たな治療法をさぐる研究が飛躍的にすすんでいます。
また、どうしても組織を採取できない部位にしか病変がない場合、血液などの少量の体液を用いて遺伝子解析を行うことにより、LCHのわずかな“かけら”をつかまえる「リキッドバイオプシー」という診断方法が研究として試みられています。
今後、遺伝子解析検査の技術がさらにすすむことによって、LCHの診断だけでなく、病勢や治療効果を示す正確な指標として、また、再発予測の方法としても、簡単に評価できるようになっていくと思われます。いずれは遺伝子検査をもとに、ひとりひとりにより適した治療法の提案ができるかもしれません。
3.最後に
このように、LCHは診断になかなか時間がかかってしまうのですが、LCHのことを知っていれば、より早く適切な治療へと結びつけていくことができます。医学の進歩は目覚ましく、LCHをより正確に診断して評価することができる新たな技術の登場に、大いに期待したいと思います。
※記事内で使用した写真は、国立成育医療センター病理診断科 入江理恵先生のご厚意によりご提供いただいたものです。