腰が痛い! と言って病院に駆け込んでくる患者さんに毎日のように出会います。
かく言う僕も、最近は運動不足がたたってか、時々腰のあたりが重くなったりしています。
しかし、一口に腰痛と言ってもその病態はさまざま。すぐに検査や治療をしなければならないケースもあれば、とりあえず様子見で、となるケースもあります。
若い人が忙しい中わざわざ病院に行くのは簡単ではありません。検査の必要ない腰痛なら、とりあえず市販薬や湿布で様子をみたい、という方も多いでしょう。「すぐ病院に行ったほうがいいのかどうか」を自宅で判断するには、いったい何に注目すればよいのでしょうか?
実は我々医師は、腰痛について検査や治療の必要性を判断するいくつかの基準を持っています。
今回は2012年に日本整形外科学会から発行された「腰痛診療ガイドライン」から、腰痛の診断アルゴリズムについてご紹介します。
※この記事は、執筆者が研修医の時に作成した記事です。
重大な病気を示唆する“Redflagsign”
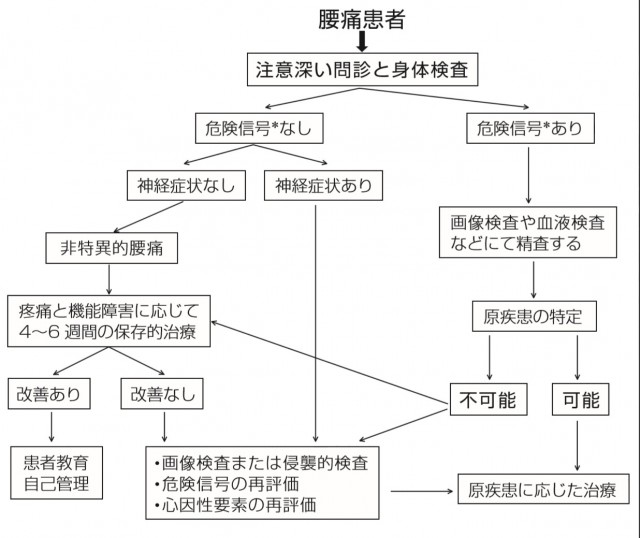
お示しした図は、ガイドラインから引用した腰痛診断のためのアルゴリズムです。
医師が腰痛の患者さんを見たとき、まず考えなければいけないのが「重篤な脊椎病変の可能性があるか?」ということです。
「重篤な脊椎疾患」とは、骨折や、脊椎に転移した癌、感染・自己免疫などによる脊椎の炎症など。つまるところ「放っておいてもよくならない/悪くなる可能性がある」病気といっていいと思います。
この「重篤な脊椎疾患」の可能性をチェックするためのリストがRed flag signです。
腰痛のRedflagsign
- 発症年齢:20歳以下、または55歳以上
- 時間や活動によって良くなったり悪くなったりしない
- 胸が痛い
- 癌がある
- ステロイドを使った治療をしたことがある
- HIVに感染している
- 栄養状態が悪い(「病気のせいで長期間にわたり食事が不十分な高齢者」「お酒しか口に入れてないアル中患者」といった極端なケースを想定したものです)
- 予期せぬ体重減少(定義的には「6~12か月の間で5%の減少」とされますが、所謂「病的な痩せ方」だと思っていただければいいと思います)
- 広範な神経症状:急に足に力が入らなくなった/尿が出なくなったなど
- 背骨の変形(曲がったりなど)
- 発熱
(腰痛診療ガイドライン2012より簡略化)
これらのいずれかに該当した場合は、まずレントゲン撮影や血液検査を行うべきとされています。
“Redflagsign”の次は“神経根症状”
“Red flag sign”で重篤な脊椎疾患を除外したら、次は「神経根症状」をチェックします。
脳から腰に向かって降りてくる神経の幹「脊髄」は、臓器や手足に向かって伸びていく神経の枝を出しています。
「神経根」とはこの枝の根本のこと。この根本が何らかの原因で圧迫されると、神経がつながっている先の筋肉や皮膚で痛み・しびれが出ることがあり、これを「神経根症状」といいます。神経根を圧迫する原因として、椎間板ヘルニアや脊柱管狭窄症といった病気が知られています。
神経根症状を示唆する所見
- 片側の下肢の痛みが腰痛よりも強い
- 腰だけでなく足首から下、足の指なども痛い
- 上のような位置に、痛みに加えしびれ(びりびり感、感覚の鈍さ)がある
- 「下肢伸展挙上テスト」で陽性
最後の「下肢伸展挙上テスト:Straight leg rise test (SLR test)」は、自宅でも簡単にできるテストです。
下肢伸展挙上テスト
- 仰向けに寝る
- 足をまっすぐ伸ばしたまま持ち上げてもらう
- 70°上がるまでに、太ももの裏側に電撃のような痛みが走ったら陽性
これらのいずれかに当てはまる場合には、椎間板ヘルニアや脊柱管狭窄症の可能性があります。レントゲン写真では骨の状態しか評価できませんので、神経の状態を見るためにはMRIを使った画像検査をすることになります。
ただし、MRIの結果は必ずしも症状と一致しないこともあります。また、例えばMRIで異常があったからといって、なにか特別な治療が必要になるとは限りません。たとえば椎間板ヘルニアのような病気では、痛み止めだけで症状がコントロールできることも少なくないからです。
したがって、神経根症状があったとしても、早急にMRIを撮る必要は必ずしもないと言えます。
加えて、MRIは高価な検査でもあります。3割負担でも6000円弱の支払が発生します。重篤な病気がありそうになければ、まずは痛み止めで様子を見てみるのが経済的でもあります。
過去の研究では、腰痛の患者さんに対して早期にMRIを撮った患者さんと、レントゲン写真のみを撮影した患者さんを比較したところ、両者の最終的な結果(よくなった/わるくなった)にはほとんど差がなかったという報告があります。
「ただの腰痛」なら4~6週間様子を見る

これらのチェックリストに当てはまらなければ「非特異的腰痛」です。要するに、ただの腰痛の可能性が高いということです。
ただの腰痛というのは、筋肉の痛みのようになんとなく原因を想定できるものもあれば、あまりはっきりしないものもあります。しかしいずれにせよ、根本的な治療ができるものではありませんので、医療の領域では痛み止めを使って様子を見るしかありません。
こうした「非特異的腰痛」に対しては、急いで検査をせずにまず4~6週間の保存的治療をすることが進められています。保存的治療とは痛み止めや湿布のような、症状だけを抑える治療のことを指します。
痛み止めや湿布であれば薬局でも手に入ります。上記のチェックリストで当てはまるものが1つもない場合は、まず市販薬で様子を見てみるのも手でしょう。
しかし、非特異的な腰痛であっても、長引く場合は検査の対象になります。
痛み止めに反応しない腰痛には危険な疾患が隠れている可能性もあります。痛み止めを飲んでも症状が改善せず4~6週間続く場合には、ふたたび上に挙げたような危険信号の評価をして、血液検査や画像検査などを行います。
また、症状の原因が心の問題である場合もあります。うつ病に代表されるような心の病気は、往々にして体の症状を伴います。こうした症状の中でも代表的なのが腰痛です。
ただし、患者さん自身が自分の腰痛を「心の問題かな」と判断するのは危険な場合もあります。痛みが心の病気によるものであると診断するためには、その他の原因をしっかり除外することが大切です。
まとめ
今回は「腰痛診療ガイドライン」から、腰痛の患者さんに対して医師が用いる診療プロトコルをご紹介しました。
危険な腰痛と、しばらく様子を見てもいい腰痛の違いがなんとなくおわかりいただけたでしょうか。
「忙しいから病院に行けない」という方も、逆に「不安だから早く検査してほしい」という方も、ぜひ上のリストを参考にして自分の腰痛を評価してみてください。
なお、ご紹介したプロトコルは、基本的には医師が使うことを目的として作成されています。実際には、チェックリストに当てはまらないケースでも医師の判断で検査をしてしまうことが多いです。
客観的な評価だけでなく、患者さん自身の「なにかおかしい」という感覚も大事です。リストに該当しなくても、「ただの腰痛じゃなさそう」と思ったら無理せず整形外科を受診してくださいね。
